Das goldene Jahr der Krankenhausfinanzierung
Daten zeigen: 2020 war für Krankenhäuser eher ein Jahr der Unterauslastung, nicht der generellen Überlastung. Der Bund hat im vergangenen Jahr kräftig mitgemischt – und wird es künftig wohl noch stärker tun. Und: Es lohnt die Versorgung zu konzentrieren und planvoll zu stufen, nicht nur in Zeiten der Pandemie.
von Wulf-Dietrich Leber, Leiter der Abteilung Krankenhäuser beim GKV-Spitzenverband
2020 – war da was? Es war wenig. Lediglich 2 Prozent der Krankenhausbetten waren im vergangenen Jahr durch Corona-Patienten belegt. In Worten: zwei! Das ist das Ergebnis einer Analyse, die der Ökonom Boris Augurzky und der Epidemiologe Reinhard Busse für das Bundesministerium für Gesundheit erarbeitet haben. Beide Wissenschaftler sind Mitglied im Corona-Expertenbeirat, den Jens Spahn vor einem Jahr einberufen hat, um Umfang und Verteilung der beträchtlichen staatlichen Corona-Hilfen zu analysieren.
Den Wissenschaftlern standen für die Analyse Leistungsdaten aller deutschen Krankenhäuser zur Verfügung, die beim Institut für das Entgeltsystem im Krankenhaus (InEK) zusammengeführt wurden. Erste Analysen wurden bereits im letzten Sommer erstellt und waren Grundlage für Empfehlungen des Beirats.
Ein wenig kontrastierend zur medialen Darstellung war 2020 für die Krankenhäuser weniger ein Jahr der Überlastung – vielmehr war es das Jahr der Unterauslastung: Die Zahl der Krankenhausfälle ging im Frühjahr um 30 Prozent zurück – im Jahresdurchschnitt um 13 Prozent (Abbildung 1)
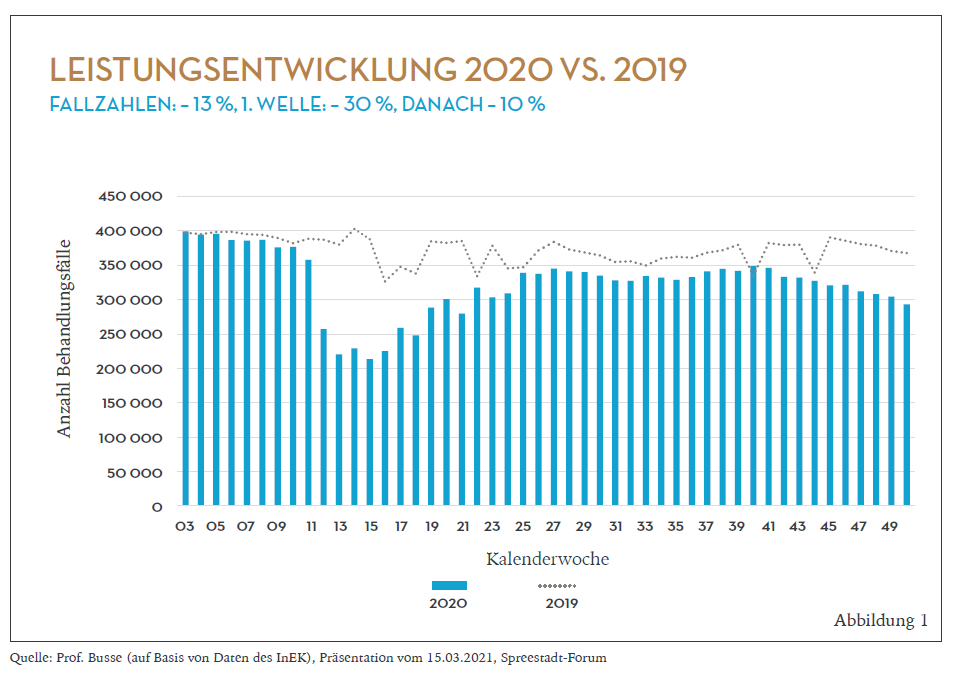
Das Leistungsgeschehen in deutschen Krankenhäusern war im vergangenen Jahr geprägt durch zwei Ereignisse:
1. Die Aufforderung der Regierung vom 17. März, elektive Fälle zurückzustellen, um Betten für die Versorgung von Corona-Patienten freizuhalten.
2. Eine generelle Zurückhaltung der Bevölkerung, sich in der Corona-Zeit ins Krankenhaus zu begeben.
Die deutsche Bevölkerung hat die Aufforderung der Regierung „Haltet Abstand!“ auch interpretiert als „Haltet Abstand von Krankenhäusern!“. Angesichts der Bilder aus Bergamo war das eine kluge Reaktion, die Deutschland zu der glücklichen Situation verholfen hat, dass die Krankenhäuser, die im Pandemiefall helfen sollten, nicht ihrerseits zu Hotspots wurden.
Die Grafiken zur Auslastung (Abbildung 2) haben inzwischen eine gewisse Berühmtheit erlangt. Sie zeigen die freien Betten im Jahr 2019 (braun), den erweiterten Leerstand 2020 (grau) und als leicht zu übersehendes Segment die Belegung durch Corona-Patienten – jene besagten zwei Prozent. Natürlich ist der Anteil auf Intensivstationen mit vier Prozent höher (Tortengrafik Mitte), in der Psychiatrie hingegen ist ausschließlich ein Belegungsrückgang festzustellen (Tortengrafik rechts).
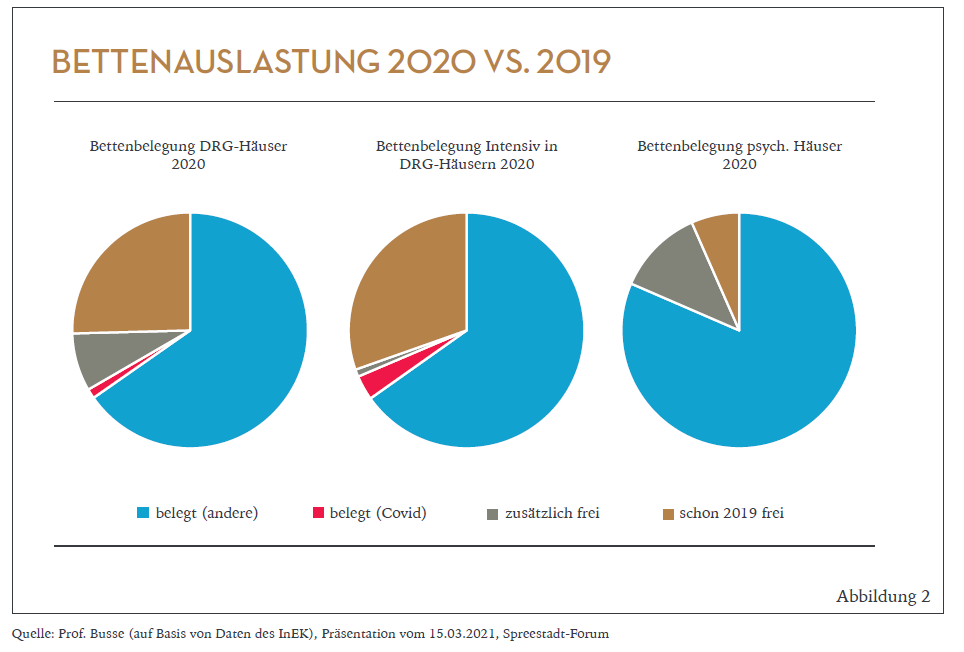
Nachdenklich stimmt allerdings die Aussage, 25 Prozent der Betten wären schon 2019 nicht belegt gewesen – widerspricht sie doch der einst gefestigten Überzeugung: „A built bed is a filled bed.“ Es sei an dieser Stelle die Vermutung geäußert, dass viele dieser Betten überhaupt nicht existieren, geschweige denn einsatzfähig wären. Analog zur Volkszählung, die ja auch manche Kommune um Zehntausende Einwohner kleiner gemacht hat, sollte alsbald per Begehung eine Bettenzählung durchgeführt werden. Auf die Überraschungen bei der Zählung von Intensivbetten wird später noch eingegangen.
Ein berechtigter Einwand gegen die hier zitierten Durchschnittsbetrachtungen sind die Belastungsspitzen. Das Gutachten beleuchtet aber auch den Jahresverlauf des Leistungsgeschehens und zeigt zunächst etwas sehr Erfreuliches:
Die deutschen Krankenhäuser sind zu keinem Punkt an die Belastungsgrenze gekommen. Selbst auf dem Scheitelpunkt der zweiten Welle Anfang Januar 2021 belegten die intensivmedizinisch behandelten Corona-Patienten lediglich 17 Prozent der gemeldeten Intensivbetten (betreibbare Betten und Notfallreserve). Dies liegt deutlich unter den Werten anderer Länder.
Sagen wir es ganz deutlich: Die Zahlen bestätigen das von den Medien transportierte Überlastungsszenario nicht. Für die Mehrzahl der Krankenhäuser war es ein ruhiges Jahr, auch wenn natürlich die Mitarbeiter genauso genervt von der Pandemie sein dürften wie der Rest der Bevölkerung. Die ersten Monate ohne Maske, ohne Impfung und mit täglich neuen Ansagen zum Umgang mit den Patienten waren allerdings eine schwere Belastung – besonders in jenen (vor allem größeren) Krankenhäusern, die die Hauptlast der Corona-Versorgung getragen haben.
Eine finanzielle Gesamtbilanz konnte im Gutachten von Augurzky und Busse noch nicht gezogen werden. Dazu fehlten Daten über die Kostenentwicklung der Krankenhäuser und Daten zu den Gesamtausgaben der Krankenkassen. Schon jetzt lässt sich jedoch sagen: 2020 war das goldene Jahr der Krankenhausfinanzierung. Die erste Überschlagsrechnung zeigt: 14 Prozent Erlöszuwachs bei 13 Prozent Fallzahlrückgang (Abbildung 3).
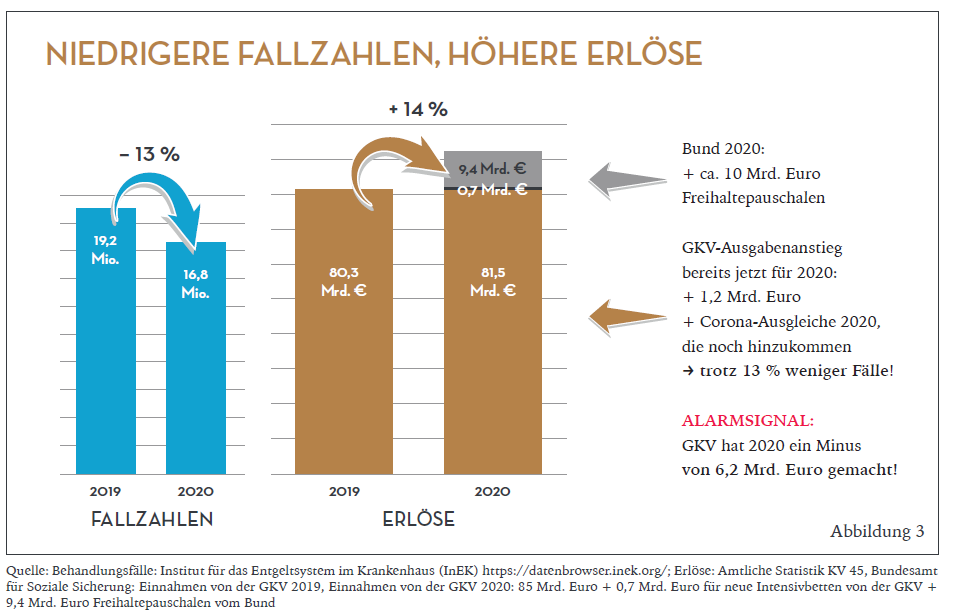
Diese für Krankenhäuser durchaus angenehme, gegenläufige Entwicklung bedarf der Erläuterung. Zunächst ist für das Jahr 2020 auf die rund zehn Milliarden Euro Freihaltefinanzierung des Bundes zu verweisen. Das allein bewirkt eine Erlössteigerung von deutlich über zehn Prozent. Das Geld wurde dem vom Bundesamt für Soziale Sicherung (BAS) verwalteten Gesundheitsfonds entnommen und aus dem Bundesetat refinanziert. Das BAS veröffentlicht wöchentlich das Auszahlungsvolumen und weist inzwischen (Mai 2021) einen Wert von 14 Milliarden Euro aus.
In der ersten Welle erfolgte die Leerstandsfinanzierung undifferenziert in Höhe von 560 Euro je Tag. Das führte zu einer Unterfinanzierung großer Häuser und einer massiven Überfinanzierung kleiner Häuser. Spektakulär ist die Überfinanzierung psychiatrischer Krankenhäuser, deren Tagessatz in der Größenordnung von 280 Euro liegt. Nicht zuletzt auf Betreiben des Expertenbeirats erfolgte zum 1. Juli 2020 eine Staffelung der Pauschalen (360, 460, 560, 660, 760 Euro und 280 Euro für Psychiatrie). Die Augurzky-Auswertung nennt für das gesamte Jahr eine Erlössteigerung von 3,7 Prozent in den allgemeinen Krankenhäusern und 10,6 Prozent in der Psychiatrie.
Neben der Freihaltepauschale war der Aufbau von Intensivbetten aus Mitteln des Gesundheitsfonds ein weiterer finanzieller Einsatz außerhalb der üblichen DRG-Finanzierung. Jedes neue Intensivbett wurde mit einer Summe von 50.000 Euro subventioniert. Mit einem Gesamtvolumen von 686 Millionen Euro wurden so rund 13.700 Betten finanziert. Seltsamerweise sind viele dieser Betten nicht auffindbar. Eine erste, heftige Debatte über Erklärungsgründe(Notfallreserve, Kinder-Intensivbetten) wurde bereits geführt, aber gänzlich aufklären wird man den Sachverhalt erst dann, wenn die Länder die Krankenhäuser veröffentlichen, an die die Beitragsgelder geflossen sind. Und dabei sei noch darauf hingewiesen, dass für den Aufbau der Intensivbetten keine Refinanzierung aus Bundesmitteln erfolgte, der Gesamtbetrag also von den Beitragszahlern geleistet wurde – ohne PKV-Beteiligung!
Spannend ist die Frage, warum der Fallzahlrückgang nicht zu einer korrespondierenden Ausgabenminderung bei den Krankenkassen geführt hat. Die Ausgaben der gesetzlichen Krankenversicherung sind gemäß Quartalsstatistik (KV45) um 1,7 Prozent gestiegen – nicht gesunken.
Eine ganze Reihe von Einzeleffekten sind dafür verantwortlich:
- Erhöhung der Landesbasisfallwerte: + 3,39 %
- Höhere Fallschweren CMI: + 4,6 %
- Tariflohnrefinanzierung: + 0,5 %
- Ausbildungsfinanzierungen: + 0,5 % bis + 1,0 %
- Reduzierte Prüfquoten: + 2,1 %
Hinzu kommen Corona-bedingte Mehrausgaben:
- Zuschlag Schutzausrüstung (PSA-Pauschale): + 0,7 %
- Erhöhter Pflegeentgeltwert (185 Euro, ohne Spitzabrechnung): + 1,0 %
- Testung auf Coronavirus (PCR-ZE und Antigen-Zusatzentgelt): + 0,5 %
Nicht ganz klar ist bislang, inwieweit die Corona-bedingten Mehrkosten einerseits und die Fallzahlreduktion andererseits per saldo zu weniger oder mehr Kosten in den Krankenhäusern geführt haben. Klar ist aber, dass es in deutschen Krankenhäusern eine Einnahmensteigerung insgesamt von deutlich über zehn Prozent gegeben hat – bei rückläufiger Versorgung.
Möglicherweise müssen die Lehrbücher umgeschrieben werden – zumindest all jene, in denen noch steht, die Länder würden erstens die Krankenhausinvestitionen finanzieren und zweitens für die Kosten einer Pandemie aufkommen. Der Investitionsverpflichtung kommen die Länder seit Jahren nicht nach, sodass die Mehrzahl der Investitionen inzwischen aus DRG-Erlösen finanziert wird. Die Kosten der Pandemie hat fast ausschließlich der Bund getragen.
Das finanzielle Engagement des Bundes ist beträchtlich. Je nach Abgrenzung übersteigen die Bundeszahlungen jene der Länder um den Faktor drei bis vier!
Das Engagement des Bundes im Krankenhausbereich könnte über den Tag hinaus bedeutsam sein. Da absehbar ist, dass die Länder nie wieder ausreichend zur Investitionsfinanzierung beitragen werden, wird der Ruf nach einer Bundesfinanzierung zunehmend lauter. Wenn sich aber der Bund finanziell engagiert, dann wird er dieses Engagement auch zur bundeseinheitlichen Strukturierung der Krankenhauslandschaft nutzen. An zwei Stellen ist dies 2020 bereits geschehen.
BEISPIEL 1:
Bei den Freihaltepauschalen hat der Bund in der zweiten Welle nicht mehr undifferenziert alle Krankenhäuser bedacht, sondern die Hilfen auf jene konzentriert, auf die es im Pandemiefall ankommt. Wozu sollte auch eine Augenklinik Geld für die gezielte Bettenfreihaltung bekommen? Als Abgrenzungskriterium hat der Bund die Hilfen auf die Krankenhäuser mit erweiterter und umfassender Notfallversorgung konzentriert – ein Kriterium, das der Gemeinsame Bundesausschuss (G-BA) bundeseinheitlich festgelegt hat. Das ist die Zukunft.
BEISPIEL 2:
Zur Digitalisierung hat der Bund mit dem Krankenhauszukunftsgesetz (KHZG) Fördermittel von über drei Milliarden Euro zur Verfügung gestellt. Es gab keine „blinde“ Überweisung an die Länder, sondern einen bundeseinheitlichen Kriterienkatalog, nachzulesen auf den Internetseiten des BAS. Krankenhäusern, die diesen Digitalisierungsstand 2025 nicht erreicht haben, drohen übrigens Rechnungsabschläge von bis zu zwei Prozent.
Nicht unerwähnt soll die aktuelle Corona-Gesetzgebung sein. Das monatelange Durcheinander der Länderchefs empfand die Öffentlichkeit irgendwann als derart enervierend, dass sich der Bund in puncto Lockdown letztlich mit deutschlandweit gültigen Algorithmen durchgesetzt hat. Die Sinnhaftigkeit der Maßnahmen soll hier nicht diskutiert werden. Jedoch sollte erwähnt werden, dass genau das passiert ist, was im Krankenhausbereich seit Längerem überfällig ist: bundeseinheitliche Regelungen statt Landesplanung.
Was kann man aus dem Pandemiemanagement lernen? Als Erstes ist die Bedeutung tagesaktueller Zahlen zu nennen. Kein Mensch redet mehr von Bürokratielast, wenn es darum geht, allmorgendlich die Zahl der Infektionen, der frei stehenden Intensivbetten oder der Impfungen auf dem iPhone zu haben. Im Gegenteil: Auf einmal sieht die Bundesregierung schlecht aus, weil sie nichts über das geänderte Durchschnittsalter der Patienten auf den Intensivstationen weiß. Die möglicherweise wichtigste Konsequenz lautet deshalb: sofortige Einführung eines aussagefähigen Echtzeitmonitorings. Es bleibt unverständlich, warum das, was für die Intensivstationen mit dem DIVI-Intensivregister erfolgreich eingeführt worden ist, noch nicht für alle Krankenhausbetten existiert. Man komme bitte nicht mit Geschäftsgeheimnissen. Wer eine öffentliche Aufgabe wahrnimmt, der muss auch damit leben, dass seine Daten öffentlich sind.
Dabei gibt es einen engen Zusammenhang mit dem Problem mangelnder und uneinheitlicher Digitalisierung. Wie kann eigentlich noch jemand behaupten, Deutschland habe eines der besten Gesundheitssysteme der Welt, wenn es nicht einmal gelingt, in einem überschaubaren Zeitraum in den Gesundheitsämtern eine funktionsfähige und interoperable Software zu installieren? Anfang der nächsten Legislaturperiode wird man möglicherweise ein Déjà-vu dieses Problems erleben, wenn Landräte ihr Recht verteidigen, über die Software im Rettungswesen zu entscheiden. Eine weitere Erkenntnis aus der Pandemie ist zweifellos diese: Nicht alle Krankenhäuser sind gleichermaßen hilfreich, wenn es um Corona geht. Es lohnt, die Versorgung zu konzentrieren und planvoll zu stufen – nicht nur in der Pandemie. Die Folgen der Pandemie für die Reformdebatte zum Vergütungssystem sind nicht ganz einfach zu prognostizieren. Das liegt schon allein daran, dass die Welt nach dem Finanzsturz, der jeder Wahl quasi gesetzmäßig nachfolgt, eine andere sein wird. Die besitzstandswahrende Standardreaktion wird ein lauter Ruf nach festen Budgets sein. Schließlich hat das während der Pandemie auch so gut funktioniert: weniger Fälle, aber mehr Geld. Das Hauptargument wird „Vorhaltekosten“ sein, also die Forderung nach einer leistungsunabhängigen Finanzierung. Die gab es früher, sie ist aber durch die erodierende Länderfinanzierung verloren gegangen – nicht als politische Richtungsentscheidung, sondern eher versehentlich. Eine Sockelfinanzierung wird zu diskutieren sein.
Wichtiger als die Veränderung des Vergütungssystems dürfte die Veränderung der Versorgungslandschaft sein. Wenn jeder Krankenhausträger unabgestimmt über sein Leistungsspektrum entscheidet, dann ist das weder für die Qualität noch für die Finanzierung ein brauchbarer Ansatz. Es darf einfach nicht mehr jeder alles machen. Listig verkündet die Deutsche Krankenhausgesellschaft, das müsse die Landesplanung regeln, wohl wissend, dass die Rechte der Krankenhausträger inzwischen durch Berufsfreiheitsgesetze so stark geschützt sind, dass gestaltende Planung nicht mehr möglich ist. Landesplanung ist Fake News. Es kommt deshalb darauf an, die Landschaft durch Qualitätssicherungs- und Strukturvorgaben neu zu gestalten. Das ist keine „kalte“, sondern eine „wohltemperierte“ Strukturbereinigung.
Noch ist die Pandemie nicht zu Ende, sodass jedes Fazit ein Zwischenfazit bleiben muss. Klar ist inzwischen aber: Die Pandemie ist nicht im, sondern vornehmlich außerhalb des Krankenhauses entschieden worden und wird es wohl auch weiterhin – allen Heldengeschichten zum Trotz. Das Jahr 2020 war, das zeigen die Daten, für Krankenhäuser eher ein Jahr der Unterauslastung, nicht der generellen Überlastung. Die neue Normalität nach der Pandemie wird wahrscheinlich nicht ins Jahr 2019 zurückführen. So wie es wohl nie wieder so viele innerdeutsche Flüge von Geschäftsreisenden geben wird, so wie wahrscheinlich nie wieder die komplette Belegschaft im Büro sein wird, so wird auch die stationäre Fallzahl nie wieder das Niveau von 2019 erreichen. Wir sollten das als eine gute Nachricht freudig zur Kenntnis nehmen.
